Microbiota y enfermedad metabólica
2024/03/01 Azkarate Irigoras, June - Biokimika eta Biologia Molekularra sailaEHU | Manzanares Gómez, Aitor - Biokimika eta Biologia Molekularra sailaEHU | Benito Vicente, Asier - Biokimika eta Biologia Molekularra sailaEHU Iturria: Elhuyar aldizkaria
La relación microbio-metabolismo ha abierto nuevas puertas en el mundo de la investigación en las últimas décadas. Nuestro organismo está formado por microorganismos cuya composición equilibrada desempeña un papel fundamental en la salud. La obesidad, la diabetes o el síndrome metabólico son enfermedades que pueden ser causadas por desequilibrios en esta composición.

En 1914, el filósofo Ortega y Gasset dijo la famosa frase “Yo soy yo y mis circunstancias”. En este caso, nos viene mejor la frase “Yo soy yo y mi microbiota”.
El microbiota está formado por todos los microorganismos que viven en nuestro organismo. Está formado principalmente por bacterias, pero también aparecen hongos, levaduras y virus, entre otros [1]. ¿Cómo los virus? Tranquilo, la relación entre nuestro organismo y estos microorganismos es generalmente simbiótica, es decir, beneficiosa para ambas partes. De hecho, mantienen el estado fisiológico normal del cuerpo en un equilibrio dinámico [2] y participan en la inmunidad [3].
El microbiota se encuentra en nuestro cuerpo en cualquier lugar en contacto con el medio externo: intestino (famosa flora intestinal), boca, piel y vagina [1]. En total, contiene 38 billones de microorganismos, más de 30 billones de células humanas corporales [4]. Dicho de otro modo, las células microbianas son más abundantes en nuestro cuerpo que las células humanas.
El microbiota intestinal o flora intestinal es la microbiota más importante y variable. Se caracteriza por su complejidad, dinamismo y heterogeneidad [2].
Complejo por la gran variedad de microorganismos. Sin embargo, como ocurre con los apellidos, hay grupos de bacterias muy numerosos: Firmicutes, Bacteroidetes, Actinomycetes, y Proteus [2]. Es dinámico porque puede variar según la dieta o el estilo de vida. Por último, es heterogéneo porque la composición de la flora intestinal varía de una zona a otra.
Como ya se ha mencionado, dentro de nuestro cuerpo se encuentra un apasionado mundo microbiano, pequeños organismos que juegan un papel fundamental en nuestra salud. Curiosamente, esta comunidad microbiana comienza a formarse antes de nacer, ya que su madre la transmite al feto [5].
No obstante, continúa su desarrollo postnatal, en el que influye el método del parto, la dieta (lactancia materna o de fórmula), la higiene y el uso de antibióticos. Cabe destacar que los tres primeros años de vida son indispensables para la formación de un microbiota estable similar a un adulto, una comunidad microbiana que, posteriormente, influye de forma significativa en nuestro sistema inmunológico y neurológico [5].
Sin embargo, a lo largo de la vida, el ecosistema intestinal puede sufrir alteraciones que afectan al delicado equilibrio entre los microbios y nuestro cuerpo, situación que se conoce como disbiosis. Estas alteraciones pueden ocasionar problemas como inflamación, trastornos metabólicos o resistencia a la insulina, lo que aumenta el riesgo de padecer enfermedades metabólicas (Figura 1) [5].
La comunidad de microorganismos que habita en nuestro intestino ha tenido un interés científico creciente en las últimas décadas. A medida que se profundiza en la comprensión de esta red biológica, se han encontrado conexiones clarificadoras entre la composición microbiana y diferentes estados de salud, incluyendo diabetes, obesidad y síndrome metabólico.
Obesidad
Todos sabemos lo que es la obesidad, pero ¿cómo la Organización Mundial de la Salud la define? La obesidad es una acumulación excesiva de grasa, peligrosa para la salud [6].
¿Y de dónde sale esa grasa? Pues, en definitiva, es el resultado de un balance energético positivo [7]. Es decir, se produce cuando las calorías que tomamos de la dieta superan las que nuestro organismo necesita para desempeñar sus funciones.
¿Pero por qué no engrosar a mi amigo si no hace deporte y come un montón? La obesidad, como la mayoría de las enfermedades, también depende de los genes [8]. Pero últimamente se ha visto que el microbio también influye.
En un estudio se compararon los microbios de ratones obesos y ratones delgados [9]. Los polisacáridos (moléculas de azúcar grandes y complejas) que no podemos digerir y absorber los mamíferos pueden digerir los microbios de los ratones obesos por tener unas artazas para ello. Gracias a estas tijeras llamadas enzimas, los polisacáridos se cortan y se transforman en azúcares simples que pueden absorber.
Por tanto, en resumen, los ratones obesos aprovechan mejor las calorías ingeridas gracias a su microbiota. De hecho, las heces de ratones obesos tienen menos calorías. Por ello, aunque los ratones obesos y los ratones delgados se alimentan por igual, el balance energético de los ratones obesos será más positivo y acumularán grasa. Es más, trasplantando el microbiota de los ratones obesos en ratones delgados, los ratones delgados comienzan a acumular grasa.
Todo esto, evidentemente, se puede extrapolar a los seres humanos. Y sí, aunque parezca aburrido, la manipulación microbiana puede convertirse en una importante estrategia terapéutica para regular el balance energético de las personas obesas [7].
Diabetes y síndrome metabólico
Ya hemos visto la obesidad, pero ¿cómo se puede definir la diabetes y el síndrome metabólico? El síndrome metabólico es un conjunto de anomalías metabólicas que hacen referencia a la coexistencia de diversos factores de riesgo para el desarrollo de la enfermedad cardiovascular. Entre estas anomalías metabólicas se encuentra la resistencia a la insulina, entre otras [10]. La diabetes es una enfermedad crónica que se produce cuando el área no segrega suficiente insulina o el cuerpo no utiliza eficazmente la insulina producida [11]. Pero, ¿de qué hablamos cuando hablamos de insulina? La insulina es una hormona que regula la concentración de glucosa en sangre, la glucemia. Cuando la concentración de glucosa en sangre es muy alta, se consigue liberar la hormona insulina y disminuir la concentración, manteniendo una regulación adecuada [12].
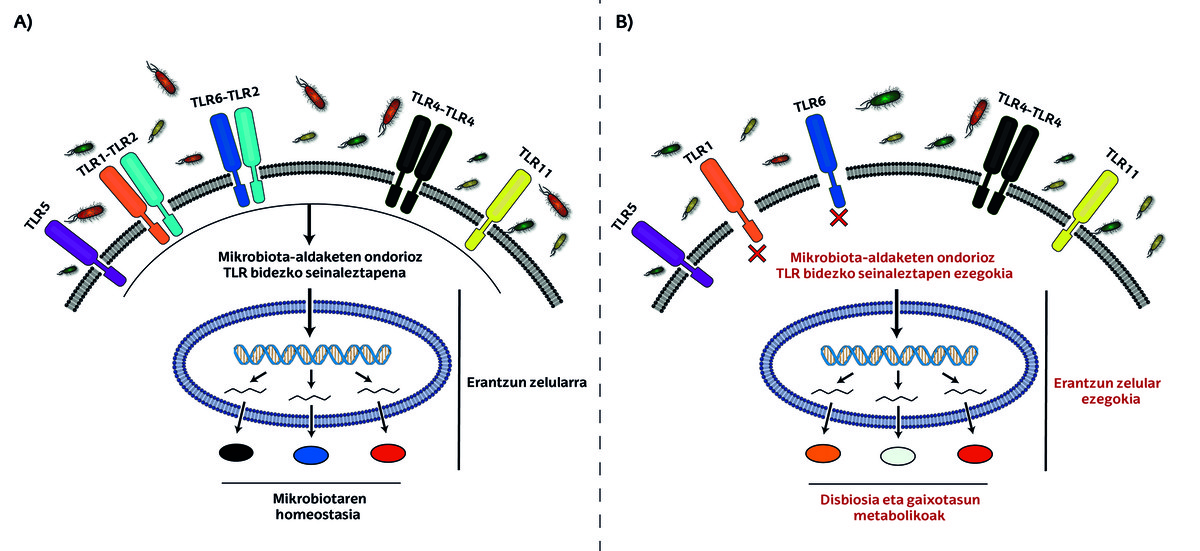
Claro, ¿no? Así pues, para seguir avanzando en esta historia, ¡ha llegado la hora de presentar a los participantes TLR!
Los TLR o Receptores Tipo Toll son antenas microscópicas que detectan señales en nuestro cuerpo. Estos receptores aparecen en las células del epitelio intestinal y regulan la colonización bacteriana, es decir, se encargan de mantener las cantidades de las diferentes bacterias a un nivel adecuado [13].
Aunque existen muchos subgrupos dentro de la familia TLR, el TLR2 es especialmente importante en la diabetes. Se observa que en la flora intestinal de ratones sin receptor TLR2 hay menos bacterias del género Bifidobacterium. Estos bifidobacterium actúan como parches en el intestino y su carencia provoca un aumento de la permeabilidad intestinal. Esto provocará que las toxinas bacterianas atraviesen el epitelio intestinal y entren en circulación, provocando una inflamación que aumentará el riesgo de padecer diabetes mellitus. Este mecanismo nos permite dos posibilidades de tratamiento. Por un lado, se pueden utilizar antibióticos que atacan bacterias de otros géneros para favorecer la proliferación de bacterias del género Bifidobacterium. Por otra parte, el microbiota de ratones sanos se puede trasplantar en la flora intestinal de ratones sin TLR2 [7].
Asimismo, el desequilibrio de algunas bacterias intestinales puede causar problemas directamente relacionados con la resistencia a la insulina y, por tanto, con la diabetes. Como ya se ha comentado, la insulina regula la concentración de glucosa en sangre. Si se desarrolla la resistencia a la insulina, las células del cuerpo no podrán responder adecuadamente a la insulina. En principio, el cuerpo puede mantener los niveles de azúcar en la sangre dentro del nivel normal, aumentando la producción de insulina. Sin embargo, a medida que la resistencia a la insulina empeora y el páncreas no puede seguir generando insulina suficiente para superarla, los niveles de glucosa en sangre aumentan, lo que conlleva diabetes tipo II. La diabetes tipo II puede entenderse, por tanto, como una hiperglucemia causada por la resistencia a la insulina [14].
Confirmando lo expuesto, se han encontrado relaciones entre la composición microbiana y la resistencia a la insulina en personas con diabetes tipo II [7]. Así las cosas, el tema de la diabetes tipo II ha quedado claro, pero ¿qué ocurre con la diabetes tipo I? El microbiota también se puede asociar a la diabetes tipo I, una enfermedad autoinmune que se da en las etapas precoces de la vida. Una enfermedad autoinmune es una alteración producida por el propio sistema inmunitario que afecta a las células del propio organismo. En este caso, la diabetes tipo I destruye selectivamente algunas células del área y causa déficit de insulina [15]. En estudios con ratones y ratones se ha observado que algunas bacterias intestinales afectan a la incidencia de esta enfermedad y que el desequilibrio de los TLR y la composición modificada del microbiota pueden provocar diabetes tipo I [7].
Por último, y siguiendo con los ratones, en los estudios realizados con estos animales, se observó que los criados en ambiente libre de gérmenes (con todos los receptores TLR a un nivel adecuado) estaban protegidos de la resistencia a la insulina, la obesidad y otras enfermedades, a pesar de que la dieta proporcionada era rica en grasas. Por el contrario, la colonización de estos ratones protegidos con microbiosis intestinal de ratones con deficiencia de receptor concreto TLR5 llevó a un rápido desarrollo del síndrome metabólico. El estudio reveló la relación del síndrome metabólico con el microbio. Como si fuera poco, en los seres humanos también se han identificado comunidades específicas de bacterias intestinales relacionadas con el síndrome metabólico [7].
Todavía queda mucho por investigar sobre el microbiota. Los avances técnicos permiten comprender cada vez mejor los mecanismos bajo la obesidad, la diabetes, el síndrome metabólico y otras enfermedades, así como sus interrelaciones. De este modo, se abre la puerta a nuevas posibilidades de prevención y tratamiento en el futuro, al tiempo que se espera poder aliviar la carga de estas enfermedades en los sistemas sanitarios.
Bibliografía
[1] Hou, Kaijian, Zhuo Xun Wu, Xuan Yu Chen, Jing Quan Wang, Dongya Zhang, Chuanxing Xiao, Dan Zhu, Jagadish B. Koya, Liuya Wei, Jilin Li, and Zhe Sheng Chen. 2022. “Microbiota in Health and Diseases.” Signal Transduction and Target Therapy 7(1).
[2] Chen, Yinwei, Jinghua Zhou, and Li Wang. 2021. “Role and Mechanism of Gut Microbiota in Human Disease.” Frontiers in Cellular and Infection Microbiology 11.
[3] Belkaid, Yasmine, and Oliver J. Harrison. 2017. “Homeostatic Inmunity and the Microbiota.” Inmunity 46(4):562–76.
[4] Sender, Ron, Shai Fuchs, and Ron Milo. 2016. “Revised Estimates for the Number of Human and Bacteria Cells in the Body.” PLoS Biology 14(8). justo: 10.1371/journal.pbio.1002533.
[5] Boulangé, Claire L., Ana Luisa Neves, Julien Chilloux, Jeremy K. Nicholson, and Marc Emmanuel Dumas. 2016. “Impact of the Gut Microbiota on Inflammation, Obesity, and Metabolic Disease.” Genome Medicine 8(1).
[6] https://www.who.int/health-topics/obesity#tab=tab_1
[7] Hemarajata, Peera, James Versalovic, and Lucero Dra Lau. 2013. “Traducciones Políticas del Clinical Chemistry La Microbiota Intestinal Humana y El Metabolismo Corporal: Asunción de La Obesidad y La Diabetes`Sridevi Diabetes`Sridevi.” Acta Bioquím Clín Latam 47(2):617–45.
[8] Singh, Rajan Kumar, Permendra Kumar, and Kulandaivelu Mahalingam. 2017. “Molecular Genetics of Human Obesity: A Comprehensive Review.” Comptes Rendus - Biologies 340(2):87–108.
[9] Turnbaugh, Peter J., Ruth E. Ley, Michael A. Mahowald, Vincent Magrini, Elaine R. Mardis, and Jeffrey I. Gordon. 2006. “An Obesity-Associated Gut Microbiome with Increased Capacity for Energy Harvest.” Nature 444(7122):1027–31. justo: 10.1038/nature05414.
[10] Huang, Paul L. 2009. “A Comprehensive Definition for Metabolic Syndrome.” Disease Models & Mechanisms 2(5–6):231–37. justo: 10.1242/dmm.001180.
[11] Darenskaya, M. A. L. I. Kolesnikova, and S. I. Colesnikov. 2021. “Oxidative Stress: Pathogenetic Role in Diabetes Mellitus and Its Complications and Therapeutic Approaches to Correction.” Bulletin of Experimental Biology and Medicine 171(2):179–89. justo: 10.1007/s10517-021-05191-7.
[12] Andrali, Sreenath S., Megan L. Sampley, Nathan L. Vanderford, and Sabire Özcan. 2008. “Glucose Regulation of Insulin Gene Expression in Pancreatic β-Cells.” Biochemical Journal 415(1):1–10. justo: 10.1042/BJ20081029.
[13] Yiu, Jensen H. C. Bernhard Dorweiler, and Connie W. Woo. 2017. “Interaction between Gut Microbiota and Toll-like Receptor: From Inmunity to Metabolism.” Journal of Molecular Medicine 95(1):13–20. justo: 10.1007/s00109-016-1474-4.
[14] Ta, Azez. 2020. “Hypomagnesemia and Insulin Resistance: Gaining Better Understanding of the Pathophysiology of Type 2 Diabetes.” Diabetes. Insights Biomed 5(4):12. ajuste: 10.36648/2572-5610.4.4.76.
[15] Chellappan, Dinesh Kumar, Nandhini S. Sivam, Kai Xiang Teoh, Wai Pan Leong, Tai Zhen Fui, Kien Chooi, Nico Khoo, Fam Jia Yi, Jestin Chellian, Lim Lay Cheng, Rajiv Dahiya, Gaurav Guamvi, Sbramvi, Singnmi, Sfray, Singnmi, Smi, Sfray, Singnmi, Sfray, SSingnmi, Smi. 2018. “Gene Therapy and Type 1 Diabetes Mellitus.” Biomedicine & Pharmacotherapy 108:1188–1200. justo: 10.1016/j.biopha.2018.09.138.

Gai honi buruzko eduki gehiago
Elhuyarrek garatutako teknologia




_display_home.jpg)

